MSと診断を受けたら
MSに限らず病気の診断を受けたら仕事のこと、家族のこと、将来のことなど様々な不安が生じると察します。その中の一つに医療費の不安があるのではないかと思います。MSは難病に指定されていますので、認定を受けると医療費負担が軽減されますが手続きがやや複雑です。こちらの動画ではMSと診断された際に医療費負担を軽減する流れを解説しています。少しでも不安を緩和し、安心して速やかに治療が受けられることを願います。
MS治療薬の分類
私が医師になった1998年にMSの再発予防薬は一つもありませんでした。それから20年余りでMS治療は急速に進歩して、現在本邦では8種類の治療薬が使用可能です。これら治療薬を病初期からうまく使いこなせば,MSはコントロール可能な疾患となりました。しかし,この「うまく使いこなす」ことは専門家でも容易ではないのが現状です。難しく考えても上手くいかないのです。私はなるべくシンプルに治療薬を使いこなすことを心がけています。
まず,以下のごとく治療薬を再発型MS治療薬と進行型MS治療薬に分類します。また,再発型MS治療薬を中効果薬,高効果薬に分類します。ケシンプタは再発型MS治療薬の高効果薬であり,同時に進行型MS治療薬でもあります。
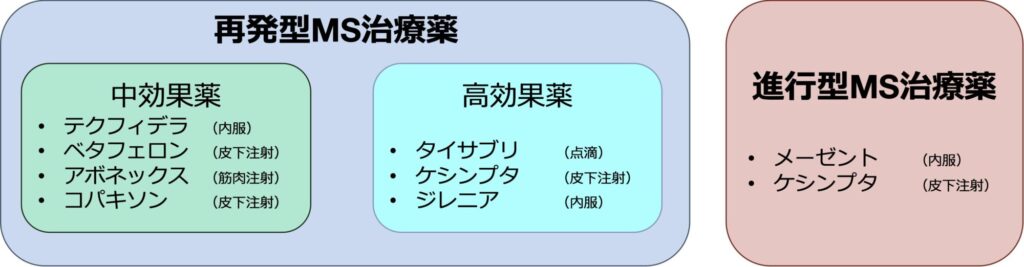
再発型MSの治療
多くの方はまずは再発型MSと診断を受けるかと思います。その際に中効果薬,高効果薬のいずれを選択するか考えることになりますが,その際に参考になるのがMS・NMOSD診療ガイドライン2023に掲載されている治療アルゴリズムです。大事な点は将来の症状進行を予測し、そのリスクに応じて中効果薬、高効果薬を使い分けることです。
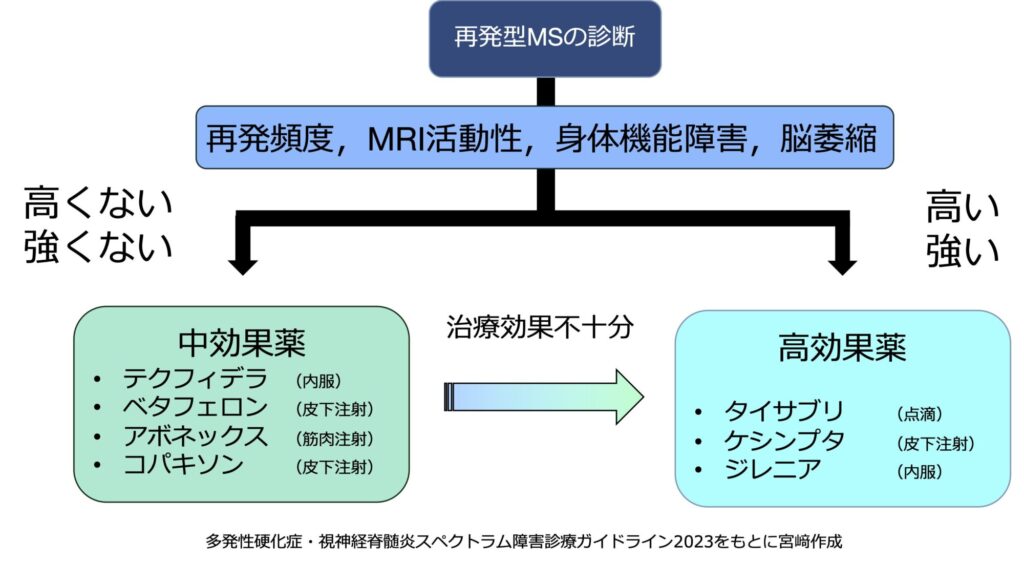
将来の症状進行を予測する手がかりとして,このアルゴリズムでは再発頻度、MRI活動性、身体機能障害、脳萎縮の4点を挙げています。このように将来の症状進行を予測する手がかりとなる患者さんの特徴を予後不良因子と呼びます(こちらの動画もご覧ください)。予後不良因子が多い患者さんは将来の進行リスクが高いので初めから高効果薬で治療し、予後不良因子が少ない患者さんは症状進行リスクは高くなく、まずは中効果薬で治療を開始することになります。このように患者さん個々の状態に合わせて治療を選択することを個別化医療と呼び、理論的には優れた方法です。
ところが、ここに問題点があります。再発頻度、MRI活動性、身体機能障害、脳萎縮などの予後不良因子をどんなに詳細に検討しても将来を確実に予測することはできないことです。病初期は予後不良因子がなく、将来のリスクは低いと判定した患者さんがいつの間にか杖をつくようになったり、高次脳機能障害が出現してしまう方も決して稀ではありません(こちらの動画をご覧ください)。このような不確かな未来に対応する方法として、私はなるべく多くの方に高効果薬を勧めています。具体的には再発型MSと診断を受けた患者さんは、まず高効果薬で治療することを勧めます。しかし、患者さんの中には医学的に高効果薬が合わない,注射薬を望まないなどの理由で高効果薬が使用できない、または予後不良因子がなく将来の進行リスクが低いことがある程度予測できる方がいらっしゃいます。私はこのような一部の方を抜き出して中効果薬を勧めるようにしています。繰り返しになりますが、将来は予測困難なので基本は高効果薬を選択します。
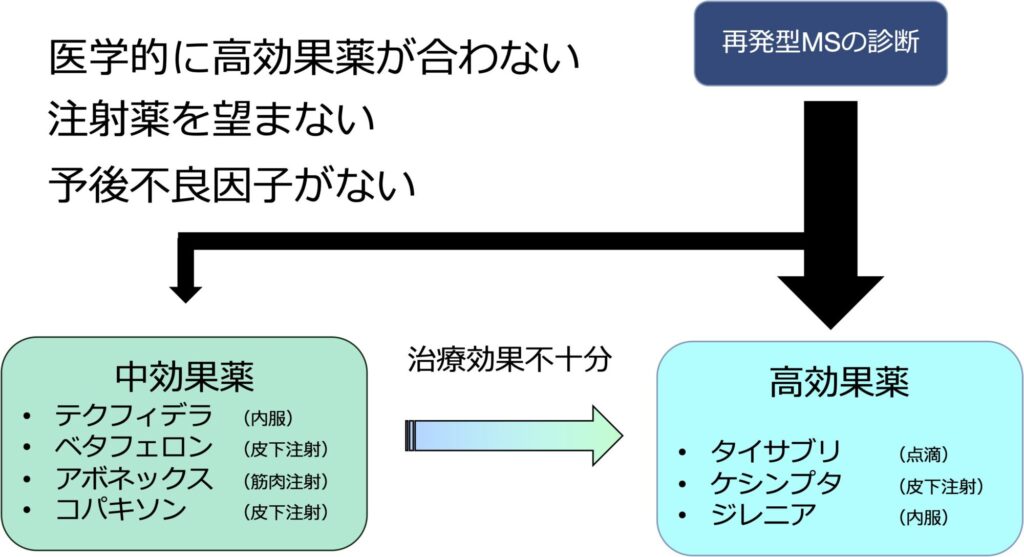
このように多くの患者さんに高効果薬を勧めるもう一つの理由は、以前と比べて高効果薬の副作用リスク管理法が進歩してきたことにあります。MS治療薬の最も懸念される副作用に進行性多巣性白質脳症(Progressive Multifocal Leukoencephalopathy, PML)というものがあります(こちらの動画をご覧ください)。一部のMS治療薬には頻度は低いのですがPMLのリスクがあり、かつては発症してしまうと高度の神経障害を残したり、一部の方は亡くなってしまいました。しかし,最近は血液中の抗JCウイルス抗体を調べたり、薬剤の投与間隔を延長したりする(タイサブリの投与間隔に関してはこちらの動画をご覧ください)ことでPMLのリスクを最低限にしつつ,しっかりとMSを治療することが可能となりました。PMLを恐れてMSの治療を受ける時代は終わったのです。
中効果薬で安定している場合の考え方
すでに中効果薬(テクフィデラ、アボネックス、ベタフェロン、コパキソン)を使用中で、再発や症状の進行がなく、MRIでも新規病変が見られずに安定している場合は必ずしも高効果薬への変更は必要ありません。そのような方は、診断間もない患者さんと異なり、将来も安定していることがある程度の精度で予測できるからです。ただし、MSの神経障害は患者さんや医師が気が付かない間に進行する可能性がありますので、慎重な経過観察が必要です。私は高効果薬を使用している患者さんよりも、中効果薬を使用している患者さんの方がより入念な評価が必要だと考えています。こちらの動画の後半部分をご覧ください。
進行型MSの治療
進行型MSの治療を考える上で重要なポイントは最近のMSの分類について知ることです。MSは再発寛解型、二次性進行型,一次性進行型に分類されていますが,この分類は1996年に発表された少し古い考え方に基づいています。この分類は2013年に改定されていまして、再発寛解型、二次性進行型、一次性進行型という言葉は残りましたが、重要なポイントとして活動性の有無、進行の有無によってMSを4つに分類することが強調されています。活動性とは再発やMRIで新規病変が出現することで、進行とは再発と無関係に神経障害がジワジワと増悪することを指します。
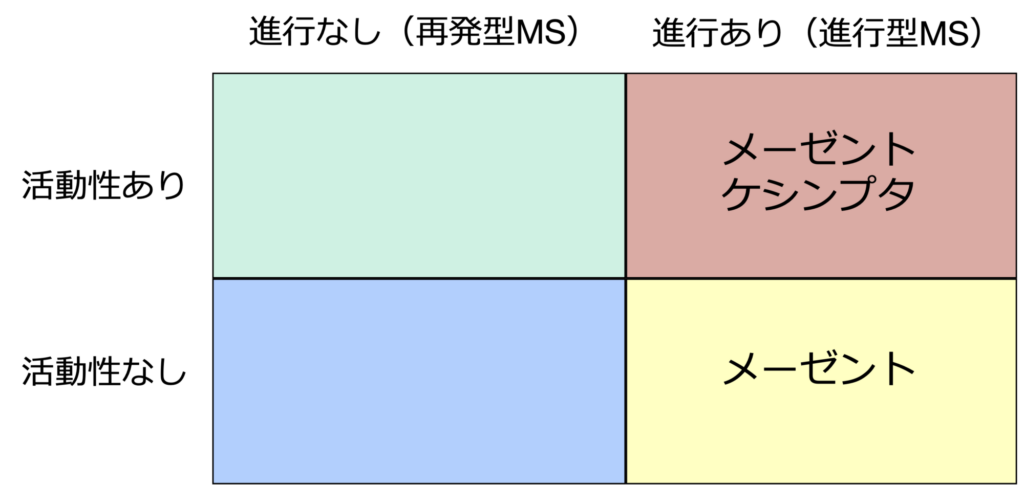
この分類に従うと進行型MSは活動性のある進行型MS(図右上)と活動性のない進行型MS(図右下)の二つに分類されることになります。現在使用可能な2つの進行型MS治療薬のうち、ケシンプタは活動性のある進行型MSのみに適応があり、メーゼントは活動性の有無を問わず進行型MSに適応があります。ここで問題点はケシンプタ、メーゼントとも保険診療上は二次性進行型にのみ承認されており,現在本邦では一次性進行型MSに適応のある薬剤は存在しないことです。新しい国際分類では進行がある患者さんは一次性であろうと二次性であろうと区別せずに進行型MSと分類されることになりますが,本邦の保険制度は依然古い分類に基づいています。私は一次性進行型MSの方にも他のMSの方と同じ考えで薬剤を選択しています。
ここで,もう一点重要な問題があります。上の図では進行のあり、なしが明確に線引きされていますが、実際には進行の有無を判定することは極めて困難です(こちらの動画をご覧ください)。従って、私はすべての患者さんが進行型である可能性を想定して治療を考えるようにしています。また,症状の進行を鋭敏に捉える方法を開発するために研究を行っています。
感染症に関する注意(B型肝炎,帯状疱疹,新型コロナウイルス感染症)
一部のMS治療薬は免疫機能を抑制するために感染症に対して防御能が低下してしまいます。動画でB型肝炎、帯状疱疹、新型コロナウイルスワクチンについて解説しています。*新型コロナウイルスに関する動画は2021年7月時点での内容です。
定期検査について
MS患者さんが定期的に検査を受ける目的は疾患活動性を把握すること,治療薬の副作用を監視することの2点です。疾患活動性の評価は主にMRI(4〜6ヶ月ごと),副作用監視は主に血液検査(2から6ヶ月ごと)にて行います。近年は強力な再発予防治療が登場したことで再発がほとんどない患者さんが増えており、非常に喜ばしいことです。しかし、このように再発のない患者さんでも、その一部の方で発症からそれほど期間が経っていないにも関わらず二次性進行期のように神経症状がじわじわ悪化してしまうことがあります。このような再発とは無関係に進行する神経症状のことをProgression Independent of Relapse Activity (PIRA,ピラ)と呼びます。さらに、最近の研究でMSは初発の5年以上前から中枢神経に炎症が起きていることが示唆されています。ところが、このようなPIRAや中枢神経の慢性炎症は、現在の診療技術では検出することが極めて困難です。再発がないからと安心していて、気がついたら取り返しのつかないことになっているという残念なケースが少なくありません。
このような背景から、私はMS患者さんの症状増悪をいかに早期に捉えて治療に繋げるかということに注力しています。以下のコラムや動画では北海道医療センターで患者さんに受けていただいている定期検査について解説しています。現在では、MSの治療は再発を抑制することは大前提であり、慢性の神経障害進行を抑制し、生涯にわたって健康的な生活を送ることが治療の目標となっています。
神経障害の多面的評価
MSは様々な症状が出現しうるため、多面的な評価が必要です。北海道医療センターでは高次脳機能、上肢機能、歩行機能を定期的に評価しています。
続きを読む高次脳機能評価

MSで出現しうる症状の中で高次脳機能障害は患者さんの生活に直結するばかりではなく、将来の症状進行を予測するためにその評価が重要です。北海道医療センターでは定期的に患者さんの高次脳機能を詳細に評価しています。
続きを読むアンケート調査

医療従事者の視点からの評価のみでは重要な症状を見落とすことがあります。最近は患者さんの視点から症状を評価することの重要性が指摘されています。
続きを読む研究開発中の検査

患者さんの症状を的確に評価するために、デジタル機器を用いた新規検査法の開発に取り組んでいます。
続きを読む